Revidert april 2023
Anbefalinger
Anbefalingene tar utgangspunkt i gravide med enkeltsvangerskap som henvender seg med bekymring for mindre liv.
- Det foreslås at kvinnens subjektive oppfatning og bekymring for redusert eller opphørt aktivitet vektlegges i større grad enn andre mer objektive undersøkelser, på det tidspunktet kvinnen henvender seg til helsevesenet (nylig gjennomført normal ultralyd med biometri, CTG, blodstrømsmåling).
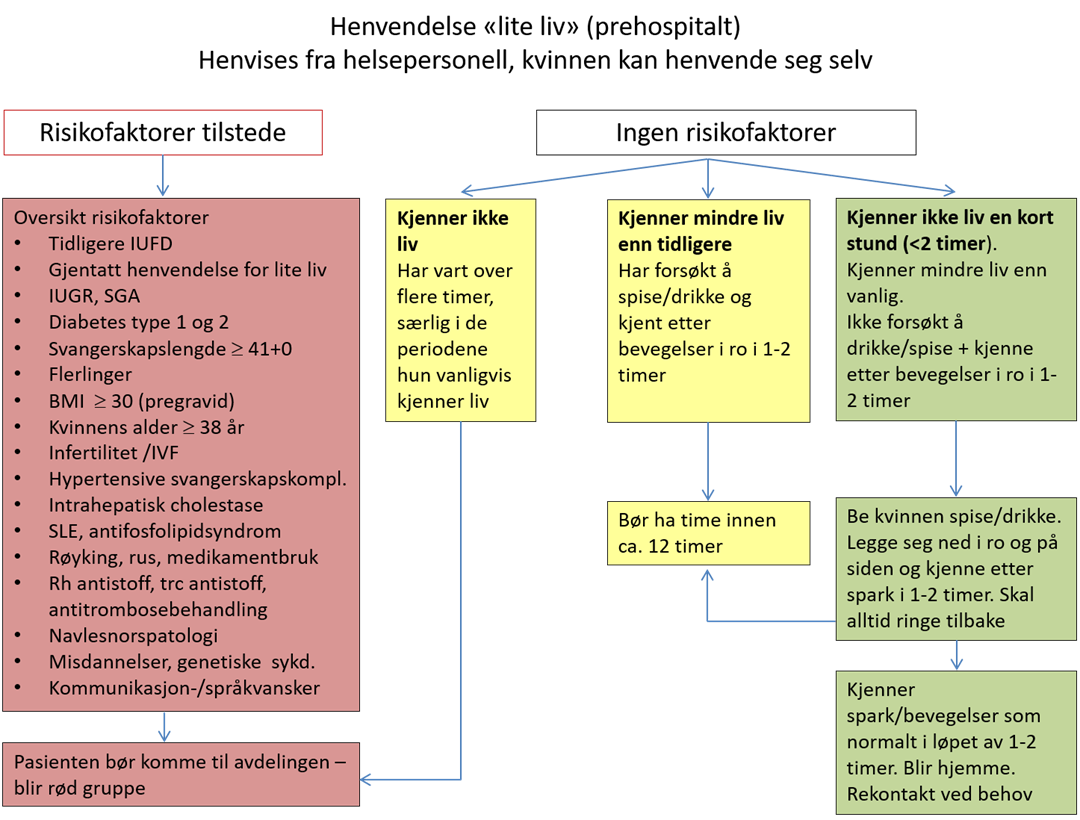
- Det foreslås at ved vedvarende reduksjon i bevegelser bør kvinnen komme til undersøkelse innen 12 timer, og ved opphørt aktivitet innen 2 timer.
- Det foreslås at kvinner som rapporterer bekymring for lite liv bør vurderes med tanke på andre risikofaktorer assosiert med IUGR, placenta dysfunksjon og intrauterin fosterdød.
- Det foreslås at klinisk undersøkelse av kvinner med bekymring for mindre liv er avhengig av gestasjonsalder og risikofaktorer hos kvinnen.
- Det foreslås at oppfølging er avhengig av funn gjort ved undersøkelsen og risikoprofil hos kvinnen.
- Det foreslås at ved gjentatte henvendelser med lite liv og andre risikofaktorer bør induksjon individuelt vurderes.
Søkestrategi / Litteratursøk
Søk i PubMed, Medline, Cochrane Database.
Retningslinjer fra andre land:
- Dansk Selskab for Obstetrik og gynækologi (DSOG)
- Royal College of Obstetricians and Gynecologists (RCOG)
- The Perinatal Society of Australia and New Zealand (PSANZ)
- National Institute for Health and Care Excellence (NICE)
- American College of Obstetricians and Gynecologists (ACOG)
- Up to date
Begrensninger:
Størstedelen av forskning er basert på data fra 28. svangerskapsuke. Internasjonalt foreligger ingen enhetlig definisjon på redusert aktivitet hos barnet slik at ulike definisjoner er brukt i ulike studier.
Definisjon
«Liv» - er fosterbevegelse registrert av den gravide kvinnen.
«Lite» - er en reduksjon i aktivitetsnivå hos barnet i magen.
Internasjonalt foreligger ingen enhetlig definisjon hverken på normal eller redusert aktivitet hos barnet. Lite liv er derfor basert på kvinnens subjektive oppfatning av hva hun oppfatter som normal aktivitet for sitt barn og endring i aktivitetsmønster i forhold til dette.
Som en tommelfingerregel kan man si at det er sjelden at et friskt barn sparker mindre enn ti spark i løpet av to timer på en tid av døgnet hvor det vanligvis er aktivt(1).
Bakgrunn / Epidemiologi
Normal sparkeaktivitet
Alle fostre har et individuelt bevegelsesmønster og den subjektive oppfatning av bevegelser varierer fra kvinne til kvinne. Førstegangsfødende angir ofte å kjenne liv mellom 18-20 svangerskapsuke, mens flergangsfødende ofte angir bevegelser fra 16-18 uke(2). Sparkene utvikler seg til å bli mer uttalt og koordinert mot termin (3). De oppfattes ofte sterkest og når et platå mellom uke 28-34(4, 5). Subjektivt vil mange kvinner føle at fosteret beveger seg mindre mot slutten av svangerskapet da fosteret har fått et mer kontrollert bevegelsesmønster med langsomme, sterkere og større bevegelser(6, 7). Selv om bevegelsene kan endre karakter i tredje trimester, er det ingen forskning som støtter at antall bevegelser avtar mot termin(8). Noen rapporter angir også en betydelig endring i døgnvariasjon, hvor både rolige og aktive perioder blir lengre med økende gestasjonsalder(6, 9, 10). Fosteraktiviteten øker vanligvis utover dagen med en topp mot kvelden(4). Bevegelsene inkluderer store og små ekstremitetsbevegelser. Kun de store registreres av kvinnen(7).
Ulike metoder for objektiv måling av fosterets bevegelser har blitt tatt i bruk, men alle metoder har sin begrensning og en gullstandard er vanskelig å finne. I studier målt med ultralyd samtidig har man sett at kvinnen registrerer mellom 16 til 90 % av bevegelsene (8, 11-13). En felles faktor i disse studiene er at kvinnen ligger på siden og har fokus på bevegelsene. Det er evidens for at kvinner kjenner flest spark når de ligger, færre når de sitter og minst når de står (14).
Lite liv
Mellom 4 og 16% av gravide oppsøker helsevesenet med bekymring for lite liv i 3 trimester(8, 15).
Minst 40% av gravide kvinner bekymrer seg for lite eller mindre liv en eller flere ganger i løpet av svangerskapet, bekymringen er ofte forbigående(16).
70% av gravide som oppsøker helsevesenet med sin bekymring har et normalt svangerskap og føder et friskt barn(17-19).
Lite liv er assosiert med uheldige svangerskapsutfall som IUGR, placenta dysfunksjon, akutt infeksjon, føtomaternell transfusjon, lav Apgar score og intrauterin fosterdød(19-25).
Gjentatte episoder med lite liv øker risikoen for uheldige svangerskapsutfall(26).
I tidligere studier har man sett at omtrent halvparten av kvinner som kommer inn med intrauterin fosterdød anga mindre liv i løpet av de siste 2 ukene før innkomst(26, 27).
Diagnostikk
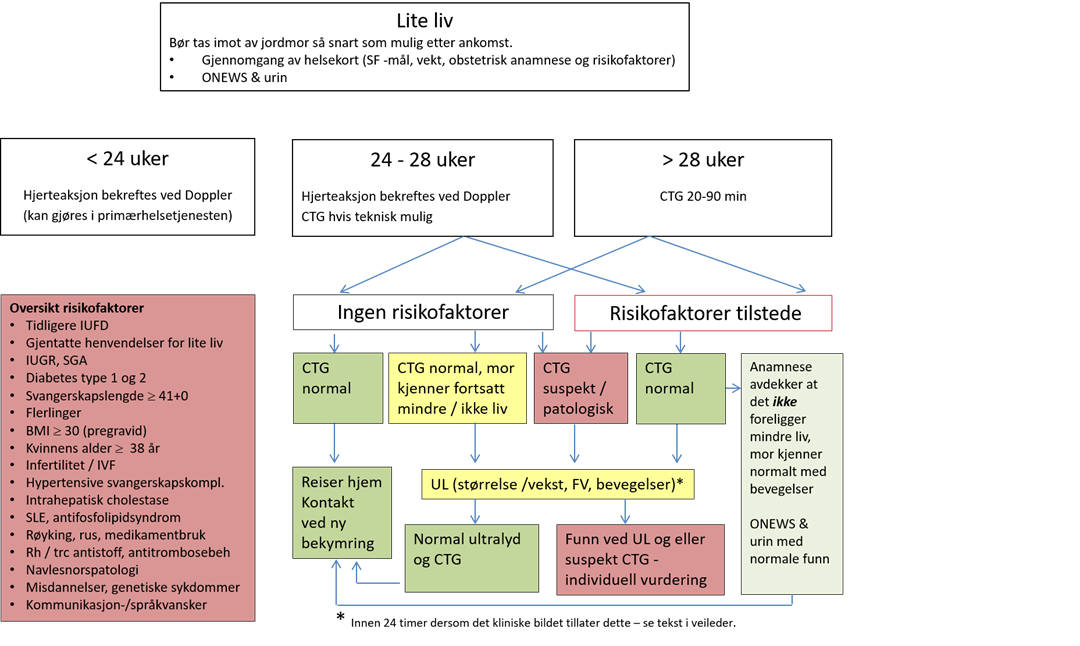
< 24 uker:
Hjerteaktivitet bekreftes ved håndholdt Doppler (kan gjøres i primærhelsetjenesten).
24 -28 uker:
Hjertelyd bekreftes ved håndholdt Doppler.
CTG gjøres hvis teknisk mulig.
Ytterligere undersøkelser (UL) ved risikofaktorer hos kvinnen, jfr flytskjema. Ved funn av patologi følges gjeldende retningslinjer for oppfølging.
> 28 uker:
Kvinner med risikofaktorer bør komme til undersøkelse (se flytskjema 1). Ved ankomst bør alle tas imot av jordmor så raskt som mulig. Gjennomgang av anamnese, helsekort, kartlegging av risikofaktorer og ONEWS. Foreligger det fremdeles lite liv følger man flytskjema 2. Alle bør ha CTG i 20-90 minutter(28-30). UL - undersøkelse bør ha spesielt fokus på fostervannsmengde, fosterstørrelse/vekst og fosterbevegelser for å kartlegge risikofaktorer for IUGR. Bruk av Doppler / blodstrømsmåling anbefales der vekstrestriksjon mistenkes(28, 31, 32). Dopplerundersøkelse med måling av hastighet i arteria cerebri media kan være nyttig (dersom tilgjengelig kompetanse) ved mistanke om fosteranemi.
Ved normal undersøkelse, normalisering av bevegelser og normal CTG kan kvinnen få beroligende beskjed og reise hjem.
Ved normal CTG der risikofaktorer indikerer ytterligere undersøkelse med ultralyd bør dette gjøres innen 24 timer dersom det kliniske bildet tillater dette.
Risikofaktorer
At kvinnen kjenner mindre liv, har en rekke ulike årsaker med ulike risikofaktorer. Disse kan være knyttet til kvinnen og/eller barnet.

(17, 20-23, 33-35)
Behandling / oppfølging
- Alle kvinner som er bekymret for redusert eller opphørt aktivitet hos barnet bør tilbys undersøkelse, ref flytskjema.
- Klinisk undersøkelse av kvinnen er avhengig av gestasjonsalder og risikofaktorer hos kvinnen.
- Oppfølging er avhengig av funn gjort ved undersøkelsen og risikoprofil hos kvinnen og/eller barn.
- Bruk flytskjema.
- Funn av patologi følges opp etter gjeldende retningslinjer.
- Ved gjentatt lite liv innenfor siste 3 uker bør den gravide selekteres som risikofødende.
- Gjentatte henvendelser med lite liv øker risikoen for IUGR og intrauterin fosterdød og bør behandles som høyrisiko svangerskap (>3 henvendelser for mindre liv OR 5,11 for IUFD)(24).
- Induksjon vurderes individuelt basert på funn og risikoprofil hos mor og/eller barn.
- Har kvinnen passert termindato bør induksjon vurderes fortløpende, spesielt ved gjentatt bekymring.
- Ved normalfunn ved undersøkelse og klarert for hjemreise, skal kvinnen informeres grundig om å ta kontakt på nytt ved vedvarende lite liv eller nye episoder med lite liv.
- Gravide bør informeres muntlig og skriftlig om barnets bevegelser og også om eventuelle tiltak ved bekymring for mindre liv.
Pasientinformasjon
Flytskjema 1
Flytskjema 2
Referanser
1. Moore TR, Piacquadio K. A Prospective Evaluation of Fetal Movement Screening to Reduce the Incidence of Antepartum Fetal Death. Am J Obstet Gynecol. 1989;160.
2. Mangesi L HG, Smith V, Smyth RMD. Fetal movement counting for assessment of fetal wellbeing. Cochrane Database of Systematic Reviews. 2015(Issue 10).
3. Vindla S, James D. Fetal behaviour as a test of fetal wellbeing. Br J Obstet Gynaecol. 1995;102(8):597-600.
4. Patrick J, Campbell K, Carmichael L, Natale R, Richardson B. Patterns of gross fetal body movements over 24-hour observation intervals during the last 10weeks of pregnancy. Am J Obstet Gynecol. 1982;142(4):363-71.
5. Natale R, Nasello-Paterson C, Turliuk R. Longitudinal measurements of fetal breathing, body movements, heart rate, and heart rate accelerations and decelerations at 24 to 32 weeks of gestation. Am J Obstet Gynecol. 1985;151(2):256-63.
6. D'Elia A, Pighetti M, Moccia G, Santangelo N. Spontaneous motor activity in normal fetuses. Early Hum Dev. 2001;65(2):139-47.
7. Rayburn WF. Fetal body movement monitoring. Obstet Gynecol Clin North Am. 1990;17(1):95-110.
8. Frøen JF, Saastad E, Tveit JV, Børdahl PE, Stray-Pedersen B. [Clinical practice variation in reduced fetal movements]. Tidsskr Nor Laegeforen. 2005;125.
9. Tuffnell DJ, Cartmill RS, Lilford RJ. Fetal movements; factors affecting their perception. Eur J Obstet Gynecol Reprod Biol. 1991;39.
10. Valentin L, Lofgren O, Marsal K, Gullberg B. Subjective recording of fetal movements. I. Limits and acceptability in normal pregnancies. Acta Obstet Gynecol Scand. 1984;63.
11. Flenady V, MacPhail J, Gardener G, Chadha Y, Mahomed K, Heazell A, et al. Detection and management of decreased fetal movements in Australia and New Zealand: a survey of obstetric practice. Aust N Z J Obstet Gynaecol. 2009;49(4):358-63.
12. Johnson TR, Jordan ET, Paine LL. Doppler recordings of fetal movement: II. Comparison with maternal perception. Obstet Gynecol. 1990;76(1):42-3.
13. Hijazi ZR, Callan SE, East CE. Maternal perception of foetal movement compared with movement detected by real-time ultrasound: an exploratory study. Aust N Z J Obstet Gynaecol. 2010;50(2):144-7.
14. Minors DS, Waterhouse JM. The effect of maternal posture, meals and time of day on fetal movements. Br J Obstet Gynaecol. 1979;86(9):717-23.
15. Frøen JF. A kick from within – fetal movement counting and the cancelled progress in antenatal care. J Perinat Med. 2004;32.
16. Saastad E, Winje BA, Israel P, Frøen JF. Fetal Movement Counting—Maternal Concern and Experiences: A Multicenter, Randomized, Controlled Trial. Birth. 2012;39(1):10-20.
17. Sinha D, Sharma A, Nallaswamy V, Jayagopal N, Bhatti N. Obstetric outcome in women complaining of reduced fetal movements. J Obstet Gynaecol. 2007;27.
18. O'Sullivan O, Stephen G, Martindale E, Heazell AEP. Predicting poor perinatal outcome in women who present with decreased fetal movements. J Obstet Gynaecol. 2009;29(8):705-10.
19. Heazell AEP, Sumathi GM, Bhatti NR. What investigation is appropriate following maternal perception of reduced fetal movements? J Obstet Gynaecol. 2005;25(7):648-50.
20. Frøen JF, Arnestad M, Frey K, Vege Å, Saugstad OD, Stray-Pedersen B. Risk factors for sudden intrauterine unexplained death: Epidemiologic characteristics of singleton cases in Oslo, Norway, 1986–1995. Am J Obstet Gynecol. 2001;184.
21. Mangesi L, Hofmeyr GJ. Fetal movement counting for assessment of fetal wellbeing. Cochrane Database of Systematic Reviews2007.
22. Sadovsky E, Ohel G, Havazeleth H, Steinwell A, Penchas S. The definition and the significance of decreased fetal movements. Acta Obstet Gynecol Scand. 1983;62.
23. Olesen AG, Svare JA. Decreased fetal movements: background, assessment, and clinical management. Acta Obstet Gynecol Scand. 2004;83.
24. Heazell AEP, Budd J, Li M, Cronin R, Bradford B, McCowan LME, et al. Alterations in maternally perceived fetal movement and their association with late stillbirth: findings from the Midland and North of England stillbirth case–control study. BMJ Open. 2018;8(7):e020031.
25. Heazell AE, Froen JF. Methods of fetal movement counting and the detection of fetal compromise. [Review] [66 refs]. J Obstet Gynaecol. 2008;28.
26. Norman JE, Heazell AEP, Rodriguez A, Weir CJ, Stock SJE, Calderwood CJ, et al. Awareness of fetal movements and care package to reduce fetal mortality (AFFIRM): a stepped wedge, cluster-randomised trial. The Lancet. 2018;392(10158):1629-38.
27. Scala C, Bhide A, Familiari A, Pagani G, Khalil A, Papageorghiou A, et al. Number of episodes of reduced fetal movement at term: association with adverse perinatal outcome. Am J Obstet Gynecol. 2015;213(5):678.e1-.e6.
28. Tveit JVH, Saastad E, Stray-Pedersen B, Børdahl PE, Flenady V, Fretts R, et al. Reduction of late stillbirth with the introduction of fetal movement information and guidelines – a clinical quality improvement. BMC Pregnancy Childbirth. 2009;9(1):32.
29. Whitty JE, Garfinkel DA, Divon MY. Maternal perception of decreased fetal movement as an indication for antepartum testing in a low-risk population. Am J Obstet Gynecol. 1991;165(4, Part 1):1084-8.
30. Keegan KA, Paul RH. Antepartum fetal heart rate testing: IV. The nonstress test as a primary approach. Am J Obstet Gynecol. 1980;136(1):75-80.
31. Hofmeyr GJ, Novikova N. Management of reported decreased fetal movements for improving pregnancy outcomes. The Cochrane database of systematic reviews. 2012;4(4):CD009148-CD.
32. Frøen JF, Tveit JV, Saastad E, Børdahl P, Stray-Pedersen B, Heazell AE. Management of decreased fetal movements. Seminars in Perinatalogy. 2008;32.
33. de Vries JIP, Fong BF. Changes in fetal motility as a result of congenital disorders: an overview. Ultrasound Obstet Gynecol. 2007;29(5):590-9.
34. Harrington K, Thompson O, Jordan L, Page J, Carpenter RG, Campbell S. Obstetric outcome in women who present with a reduction in fetal movements in the third trimester of pregnancy. J Perinat Med. 1998;26(2):77-82.
35. Sterpu I, Pilo C, Koistinen IS, Lindqvist PG, Gemzell-Danielsson K, Itzel EW. Risk factors for poor neonatal outcome in pregnancies with decreased fetal movements. Acta Obstet Gynecol Scand. 2020;99(8):1014-21.