Anbefalinger
-
Vi anbefaler perineumstøtte og hodestøtte med to hender ved alle vaginale fødsler (II-III)
-
Vi anbefaler infiltrasjons- eller pudendalbedøvelse ved suturering av perinealrifter grad 1 og 2 og i tillegg kan isposer benyttes postoperativt (I)
-
Vi anbefaler suturering av perinealrifter grad 1 og 2 med hurtig resorberbar sutur (I)
-
Vi anbefaler «ende til ende«- eller overlapp-teknikk ved suturering av anal sfinktermuskluaturen (I)
-
Vi anbefaler suturering av anal sfinktermusklaturen med monofilament eller flettet sutur (I)
-
Vi foreslår antibiotika profylakse ved perinealskade grad 4 og svært kontaminerte sår (IV)
-
Vi anbefaler NSAIDS som postoperativ smertelindring (I)
-
Vi anbefaler at det benyttes laksantia postoperativt (I)
-
Vi foreslår at pasienten får en skriftlig informasjon vedrørende skaden, mulige komplikasjoner samt oppfølging (IV)
-
Vi foreslår at pasienten får med rekvisisjon for bekkenbunnstrening hos fysioterapeut (IV)
-
Vi foreslår at alle pasienter med perinealskade grad 3 eller 4 tilbys en oppfølging etter 6-12 måneder (III-IV)
Litteratursøk (oppdatert 2019)
Cochrane Library, PubMed, Ovid
Definisjon og klassifisering av perinealskader
Området fra symfysen til os coccyges (halebenet) deles anatomisk inn i fremre urogenitale og bakre anale triangel. En fremre skade defineres som skade av labiae, bulbospongiosus -muskulaturen, fremre vaginalvegg, urethra og klitoris. En bakre perinealskade defineres som skade av bakre vaginalvegg, bulbospongiosus-, transversus perinei- og anal sfinktermuskulatur som kan involvere anal/rektalslimhinne.

EAS: ekstern anal sfinkter
IAS: intern anal sfinkter
Det er anbefalt å bruke denne klassifiseringen ved diagnostikk, registrering og rapportering av perinealskader ved fødsel. Bruk av klassifisering er også nyttig ved intern forbedrings- og kvalitetsarbeid ved fødeinstitusjoner. Denne klassifiseringen gjør det mulig å differensiere mellom ruptur av EAS og IAS. IAS spiller en rolle i å opprettholde kontinens, og det er trolig av betydning å reparere ruptur av IAS (1).
Isolert skade av IAS er sjeldent, og defineres ikke som skade av anal sfinkter i denne klassifiseringen, men en slik skade skal sutureres og dokumenteres i pasientens journal.
Forekomst/epidemiologi
Opp mot 85 % av førstegangsfødende kvinner vil få en eller annen perinealskade ved vaginal fødsel. De fleste av disse kvinnene (60-70%) behøver suturering på grunn av denne skaden. Flergangsfødende med tidligere vaginal fødsel har betydelig lavere forekomst av perinealskader. Forekomst av 3. og 4. grads perinealskade har blitt kraftig redusert i Norge de siste 15 årene og var 1,7% i 2017, men varierer mellom de ulike fødeinstitusjonene (fra 0,9 til 2-3%) (2-6). Statistikk bør brukes i kontinuerlig forbedring og kvalitetsarbeid på de enkelte fødeinstitusjonene. Institusjonsstatistikken er tilgjengelig på hjemmesidene for Medisinsk fødselsregister: http://statistikkbank.fhi.no/mfr/ (5)
Komplikasjoner
Obstetrisk anal sfinkterskade er den viktigste risikofaktoren for anal inkontinens hos kvinner (7-9). På tross av umiddelbar primærsutur med rekonstruksjon av analsfinkter etter skaden, viser en rekke studier at 25-60% av kvinnene får persisterende analinkontinens(7,8). De fleste av disse har lekkasje begrenset til luft eller fekal urgency. Grad 4 perinealskade er assosiert med høyere forekomst av analinkontinens enn grad 3 (10,11). Kvinner med analsfinkterskade rapporterer også mere smerter, ubehag, seksual dysfunksjon og dyspareuni enn kvinner uten sfinkterskade (12,13) Også psykisk belastning rapporteres (14).
Forebygging av perinealskade ved fødsel
Observasjonsstudier viser at forekomsten av anal sfinkterskader kan reduseres 50-70 % med forebyggende tiltak (2-4,6,15). Ved implementering av forebyggende tiltak er reduksjonen i forekomst av sfinkterskader like stor i alle “risikogrupper”, uavhengig av paritet, alder, forløsningsmetode eller barnets fødselsvekt (4).
Det er utfordrende å forske på perineumbeskyttende tiltak i en RCT design. Blinding og bruk av ”placebo”er umulig og kontaminasjon mellom studiearmene vanlig. Disse metodologiske utfordringene kan identifiseres i de få publiserte randomiserte kontrollerte studiene som er oppsummert i en Cochrane oversikt fra 2017 (16). Studiene som er inkludert har ulike endemål slik som opplevelse av smerte og perinealskade i sin helhet (inkludert grad 1 og 2 skader) uten å rapportere forekomst av sfinkterskade. Mange av studiene er for små for å undersøke risiko for sfinkterskade. Kun en av studiene har sfinkterskade som et endemål (17). I denne studien er forekomst av sfinkterskade svært høy i begge studiegruppene, og derfor vil ikke resultatene uten videre være overførbare til norske forhold hvor forekomst av sfinkterskader nå er redusert til under 2% på nasjonalt nivå (5). Statistikk fra Medisinsk fødselsregister (5,6) viser signifikante forskjeller mellom fødeinstitusjonene i Norge. At forekomsten gjennom år har vært ulik mellom sykehus tyder på ulik klinisk praksis og et potensiale for forbedring.
Nasjonalt handlingsplan fra 2006 anbefaler opplæring av personalet (leger og jordmødre) i
forebyggende tiltak i perineumbeskyttelse (18). Personalet på fødeavdelingene bør få strukturert praktisk undervisning i perineumstøtteteknikker, fokusering uten konkrete tiltak er ikke nok for å oppnå beste resultater. Fødeavdelingene bør også øve jevnlig på støtteteknikker, nyansatte og vikarer bør læres opp i gode forløsningsteknikker umiddelbart etter ansettelse (18).
Anbefalinger
Forebyggende tiltak mot perinealskader bør brukes ved alle vaginale fødsler (både spontane og instrumentelle fødsler). Perineumstøtte og hodestøtte med to hender samt god kommunikasjon med den fødende anbefales. Studier viser at man ikke kan predikere/forutsi grad 3-4 perineumskade på individnivå, tross at risikofaktorer er kjent (19,20). Bruk av forebyggende manuell perineumbeskyttelse på indikasjon (ved behov, etter fødselshjelperenes subjektiv bedømming) er ikke anbefalt strategi.
Målet er å hjelpe alle kvinner slik at færrest mulig rammes av sfinkterskade. Så kalt «hands-off» forløsningsteknikk anbefales ikke (3,4,6).
Det anbefales ikke så kalt «hands-off» forløsningsteknikk, pga erfaringene av effekten av forebyggende tiltak i Norge, dokumentert i observasjonsstudier. God kommunikasjon med den fødende samt perineumstøtte og hodestøtte med to hender anbefales.
Tiltak for å beskytte perineum
Kvinnen bør informeres på forhånd (under åpningsfasen, stadium 1) om fødestilling, om manuell perineumbeskyttelse, om kommunikasjon med fødselshjelperen samt om pusteteknikk når barnet forløses. Mor kan velge den beste fødestillingen hun ønsker i åpningsfasen og i begynnelsen av trykkefasen (stadium 2), men når barnet forløses skal fødestilling være slik at fødselshjelperen kan visualisere perineum og nå perineum med to hender (2-4,15,21-23). Det er ikke nødvendig å ha den fødende i ryggleie og i benholdere for å støtte perineum; i halvtsittende, sideleie eller ”på alle fire” kan man bruke manuell perineumstøtte. Hvis kvinnen ønsker en fødestilling hvor perinealstøtte ikke er mulig, skal kvinnen være orientert om risiko for sfinkterskade.
Tiltak:
-
Informere kvinnen om tiltak ved forløsning
-
Fødselshjelperen bruker to hender ved forløsning
-
En hånd bremser hodets forløsningshastighet ved kroning
-
Den andre hånden støtter perineum, enten med modifisert Ritgens manøver (”finske grepet”) eller krummet hånd. Med fingrene "klemmer" man sammen fra sidene for å lette trykket i midtlinjen av bakre perineum
-
Instruere mor om IKKE å trykke, men bare pese-puste når hodet skjærer ut
-
Vurdere episiotomi ved behov/indikasjon
-
Fortsette å støtte perineum når skuldrene forløses
-
Vurdere å forløse bakre skulder først
Disse tiltakene benyttes både under spontan vaginal fødsel og under operativ forløsning.
Episiotomi brukes kun på indikasjon, for eksempel når dette kan redusere risiko for grad 3 eller 4 perinealskade eller når man ønsker å forløse barnet raskt på grunn av truende fosterasfyksi. Korrekt episiotomiteknikk må benyttes når man anlegger episiotomi. Medial episiotomi må ikke brukes. Ved mediolateral og lateral episiotomi bør vinkelen av klippet være minst 60 grader fra midtlinjen for å forebygge sfinkterskader (24-29). Ved operative forløsninger har korrekt anlagt episiotomi beskyttende effekt mot sfinkterskader, spesielt hos førstegangsfødende (4,30-33). Ved operativ forløsning av førstegangsfødende bør man derfor være liberal med bruk av episiotomi.
Risikofaktorer
Mange risikofaktorer for analsfinkterskade er beskrevet (4,23,30,34-40). De fleste studiene konkluderer at de viktigste risikofaktorene for anal sfinkterskade er:
- Primiparitet
- Stort barn >4kg
- Operativ forløsning (tangforløsning gir høyere risiko enn vakuumforløsning)
- Medial episiotomi
Andre risikofaktorer:
Maternelle
- Tidligere keisersnitt
- Tidligere perinealruptur grad 3 og 4
- Mors alder
- Asiatisk opprinnelse
- Kvinner som er omskåret
Føtale
- Skulderdystoci
- Occiput posterior presentasjon
- Stor hodeomkrets
Obstetriske
- Langvarig 2. stadium
- Manglende visualisering av perineum
Diagnostikk
Etter enhver vaginal fødsel bør man systematisk undersøke perineum, vagina, analkanal og distale rektum for å sikre at alle sfinkter-, perineum- og rektumskader blir oppdaget og adekvat behandlet.
Rektaleksplorasjon er nødvendig for å sikre status i anal sfinktermuskulatur etter vaginal fødsel (41). Med pekefingeren i rektum ruller tommelfingeren over EAS og palperer EAS for å vurdere om EAS er skadet, og estimere omfanget av skaden («pill rolling» manøver) (1). Med pekefinger løftes bakre vaginalvegg og toppen av riften i vagina slik at rektovaginale fascie, IAS og rektal/anal slimhinne kan undersøkes. IAS dekkes delvis av EAS. Dersom det identifiseres en isolert skade av IAS, skal denne sutureres (42). Isolerte lesjoner i rektumveggen skal sutureres, men ikke graderes som sfinkterskade. IAS består av glatt muskulatur og kjennetegnes med hvitlig glinsende utseende. Hvis det ischioanale fettvev er synlig, er det ofte tegn på sfinkterskade (1). Sfinkterskaden skal nøye vurderes, klassifiseres, beskrives detaljert i operasjonsbeskrivelsen og evt registreres i institusjonens kvalitetssystem. Alle kvinner som har fått en alvorlig skade av perineum bør undersøkes av en lege som har erfaring i diagnostikk og behandling av perineum- og sfinkterskader.
Behandling
Perinealruptur grad 1 og 2
- Disse skadene kan sutureres av jordmor eller lege
- God lokal anestesi
- Perineum sutureres med fortløpende sutur evt. avbrutte suturer ved stor spenning i vevet eller fare for infeksjon (I-III). Bulbospongiosus- og transversus perineimuskulaturen søkes identifisert og anatomisk adaptert før man lukker vaginalslimhinnen.
- Hud lukkes med intrakutan fortløpende sutur med polyglactin 3–0 evt. avbrutte suturer hvis dette er indisert (I)
- For øvrig anbefales polyglactin 2–0 (Ib)
Perinealruptur grad 3 og 4
To ulike operasjonsteknikker er i litteraturen beskrevet for rekonstruksjon av skadet anal sfinkter etter fødsel; «end-to-end» eller «overlap» teknikk. Randomiserte kontrollerte studier viser ingen forskjell på forekomsten av analinkontinens etter fødsel når disse to teknikkene sammenlignes (43,44). Operatøren bør dermed velge den teknikken som man behersker best. Defekt i sfinktermuskulaturen etter primærsutur er assosiert med senere analinkontinens, og større grad av defekt er assosiert med større grad av analinkontinens (10,45-47).
Anbefaling for primærsuturering:
-
Operasjonen utføres eller assisteres av erfaren operatør
-
I påvente av operasjon kan det legges på saltvannskompresser over skadet perineum. Isposer for å redusere ødem.
-
Primærsuturering av sfinktermuskulatur forsøker man å utføre så raskt det er mulig, men kan utsettes opp til 12 timer etter skadetidspunkt dersom det er nødvendig uten at dette gir et dårligere resultat for pasienten (I)
-
Operasjonen bør utføres på operasjonsstuen
-
Regional- eller generell narkose anbefales
-
Lokal anestesi kan benyttes hvis kun overflatiske fibre av anal sfinkter er avrevet
-
Feltet skal eksploreres grundig for å avdekke hele skadeomfanget, herunder også eventuelle skader av indre anal sfinkter
-
EAS er tverrstripet muskel og vil ofte være retrahert til sidene og må trekkes frem ved hjelp av instrument (Allis tang)
-
Eksterne anal sfinkter rekonstrueres med «ende til ende»- eller overlappteknikk med monofilament sutur eller flettet sutur (I)
-
Identifiser rift i interne anal sfinkter og suturer denne med 3-0 monofilament sutur eller flettet sutur
-
Anal/rektumslimhinne sys med fortløpende evt. avbrutte suturer med sutur 3–0 slik at man oppnår eversjon av rektumslimhinnen inn mot lumen
-
Skader i de øvrige muskler i perineum, m.bulbocavernosus, m. tranversi perinei superficialis og profundus må også identifiseres og sutureres ved adaptasjon av de ulike strukturer
-
Antibiotikaprofylakse kan benyttes ved grad 4 perineumskade. For eksempel metronidazol 1.5 g x 1 i.v. og cefalotin 2 g (3–4 doser). Primært engangsdosering, men evt. flere doser for å oppnå ett døgns virketid.
Postoperativ behandling
Antiflogistika (NSAIDs) og paracetamol anbefales for smertelindring. Laktulose kan benyttes i to uker.
Oppfølging
Kvinner med sfinkterskade bør henvises til bekkenbunnstrening hos fysioterapeut for å kunne bedre mulighet for kontinens. Alle pasienter med sfinkterskade bør ved utreise få med seg et informasjonsskriv om skaden og videre oppfølging.
Alle kvinner som har gjennomgått en perinealskade grad 3 og 4 bør tilbys en kontroll etter 6-12 måneder hos gynekolog i den avdelingen hvor hun fødte. St.Marks score kan benyttes for registrering av symptomer slik at resultater kan brukes til intern kvalitetsforbedring, sammenligning mellom institusjoner og også på landsbasis. Med høyoppløselige ultralydprober (vaginal, perineal, endoanal) kan man visualisere sfinktermuskulaturen. Perineal- og vaginal ultralyd gjør det mulig å framstille den anale slimhinne og perinealkroppens bevegelighet samt vurdere funksjonaliteten (knip/valsalva) av anal sfinkter og bekkenbunsmuskulatur for øvrig. Hvis kvinnen har symptomer i form av analinkontinens bør hun utredes videre med ultralyd av sfinktermuskulaturen, eventuell direkte henvisning til senter som utreder og behandler analinkontinens (48-50).
Kvinnene bør ved kontroll få råd vedrørende neste fødsel.
Rådgiving vedrørende neste fødsel
En oversiktsartikkel fra 2018 konkluderer at det finnes ikke nok evidens for å gi klar anbefaling om forløsningsmetode etter tidligere anal sfinkterskade (51).
Forløsningsmetode bør diskuteres med kvinnen. Ved valg av forløsningsmetode bør det tas hensyn til både symptomer av analinkontines, ultralydverifisert defekt i anal sfinktermuskulatur eller herniering av analslimhinne. Økende analinkontinens i løpet av svangerskapet kan være tegn på omfattende sfinkterskade. Har kvinnen ingen symptomer og ingen defekter i anal sfinkter, bør hun kunne føde vaginalt på nytt (52). Over 90 % av kvinner med tidligere grad 3 og 4 skade føder vaginalt uten ny grad 3 og 4 perinealskade. Sammenlignet med kvinner uten tidligere grad 3 og 4 perinealskade, har kvinner med en eller to tidligere grad 3 og 4 skade henholdsvis 4 og 10 ganger økt risiko for å få en ny grad 3 og 4 skade. Risikoen økes betydelig ved å føde ett barn over 4 kg (38,39).
Pasientinformasjon
Informasjon om grad av skade. Informasjon om prognose og hvilke symptomer som kan inntre (se informasjonsskriv til pasienter i vedlegg 2)
Laktulose 15 ml. x 2 i 2 uker
Rekvisisjon for instruksjon i bekkenbunnsøvelser hos fysioterapeut.
Informasjon om kontrollopplegg (kontroll 6-12 måneder postpartum)
Alle bør oppfordres til å ta kontakt med egen lege evt. gynekolog dersom man skulle få symptomer på analinkontinens før man kommer til kontroll eventuelt etter at man har vært til denne kontrollen.
Emneord
Perinealruptur
Anal inkontinens
Indre analsfinkter
Ytre analsfinkter
Bilde 1 Bekkenbunnsanatomi 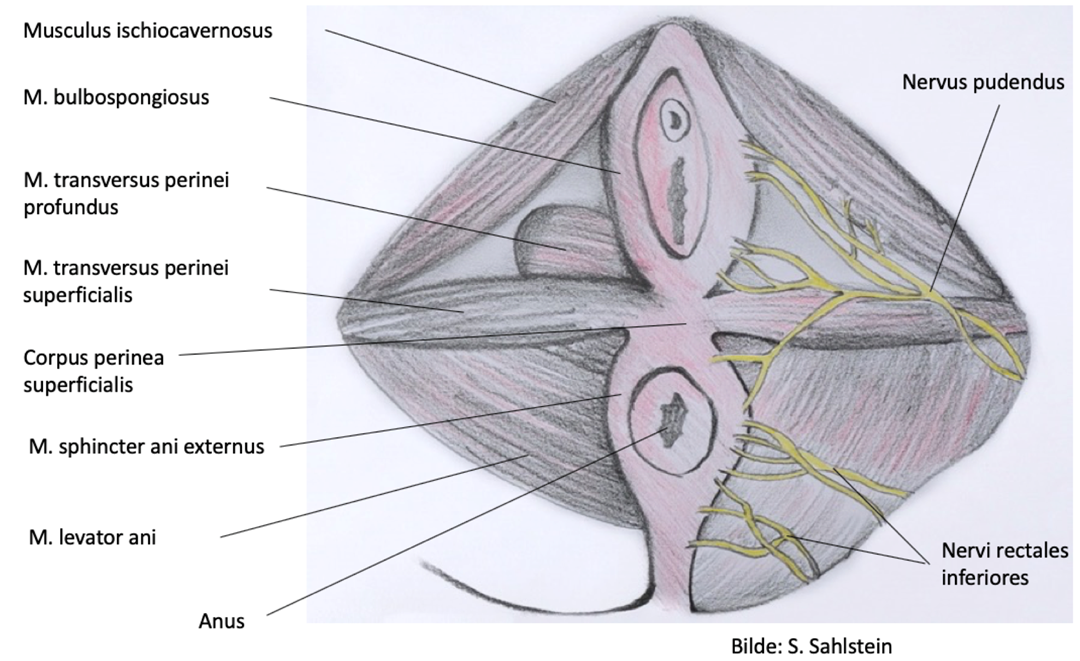
Referanser
(1) Sultan AH, Thakar R, Fenner D editors. Perineal and anal sphincter trauma. London: Springer; 2007.
(2) Laine K, Pirhonen T, Rolland R, Pirhonen J. Decreasing the incidence of anal sphincter tears during delivery. Obstet Gynecol 2008;111(5):1053-1057.
(3) Hals E, Øian P, Pirhonen T, Gissler M, Hjelle S, Nilsen EB, et al. A multicenter interventional program to reduce the incidence of anal sphincter tears. Obstet Gynecol 2010;116(4):901-908.
(4) Laine K, Skjeldestad FE, Sandvik L, Staff AC. Incidence of obstetric anal sphincter injuries after training to protect the perineum: cohort study. BMJ Open 2012;2(5):10.1136/bmjopen-2012-001649. Print 2012.
(5) Medisinsk fødselsregister M. The Medical Birth Registry, Norwegian Institute of Public Health. Available at: www.mfr.no.
(6) Laine K, Rotvold W, Staff AC. Are obstetric anal sphincter ruptures preventable?- Large and consistent rupture rate variations between the Nordic countries and between delivery units in Norway. Acta Obstet Gynecol Scand 2012;92(1):94-100.
(7) Norderval S, Nsubuga D, Bjelke C, Frasunek J, Myklebust I, Vonen B. Anal incontinence after obstetric sphincter tears: incidence in a Norwegian county. Acta Obstet Gynecol Scand 2004;83(10):989-994.
(8) Laine K, Skjeldestad FE, Sandvik L, Staff AC. Prevalence and Risk Indicators for Anal Incontinence among Pregnant Women. ISRN Obstet Gynecol 2013;2013:947572.
(9) Nordenstam J, Altman D, Brismar S, Zetterström J. Natural progression of anal incontinence after childbirth. Int Urogynecol J Pelvic Floor Dysfunct 2009;20(9):1029-1035.
(10) Roos AM, Thakar R, Sultan AH. Outcome of primary repair of obstetric anal sphincter injuries (OASIS): does the grade of tear matter? Ultrasound Obstet Gynecol 2010;36(3):368-374.
(11) Laine K, Skjeldestad FE, Sanda B, Horne H, Spydslaug A, Staff AC. Prevalence and risk factors for anal incontinence after obstetric anal sphincter rupture. Acta Obstet Gynecol Scand 2011;90(4):319-324.
(12) Fodstad K, Staff AC, Laine K. Sexual activity and dyspareunia the first year postpartum in relation to degree of perineal trauma. Int Urogynecol J 2016;27(10):1513-1523.
(13) Fodstad K, Staff AC, Laine K. Effect of different episiotomy techniques on perineal pain and sexual activity 3 months after delivery. Int Urogynecol J 2014;25(12):1629-1637.
(14) Lindqvist M, Persson M, Nilsson M, Uustal E, Lindberg I. 'A worse nightmare than expected' - a Swedish qualitative study of women's experiences two months after obstetric anal sphincter muscle injury. Midwifery 2018;61:22-28.
(15) Leenskjold S, Hoj L, Pirhonen J. Manual protection of the perineum reduces the risk of obstetric anal sphincter ruptures. Dan Med J 2015;62(5):A5075.
(16) Aasheim V, Nilsen ABV, Reinar LM, Lukasse M. Perineal techniques during the second stage of labour for reducing perineal trauma. Cochrane Database Syst Rev 2017;6:CD006672.
(17) Jönsson ER, Elfaghi I, Rydhström H, Herbst A. Modified Ritgen's maneuver for anal sphincter injury at delivery: a randomized controlled trial. Obstet Gynecol 2008;112(2 Pt 1):212-217.
(18) Sfinkterskader ved fødsel bør reduseres i Norge. Nasjonal handlingsplan. 2006. (http://www.helsedirektoratet.no).
(19) Williams A, Tincello DG, White S, Adams EJ, Alfirevic Z, Richmond DH. Risk scoring system for prediction of obstetric anal sphincter injury. BJOG 2005;112(8):1066-1069.
(20) Webb SS, Hemming K, Khalfaoui MY, Henriksen TB, Kindberg S, Stensgaard S, et al. An obstetric sphincter injury risk identification system (OSIRIS): is this a clinically useful tool? Int Urogynecol J 2017;28(3):367-374.
(21) Pirhonen JP, Grenman SE, Haadem K, Gudmundsson S, Lindqvist P, Siihola S, et al. Frequency of anal sphincter rupture at delivery in Sweden and Finland--result of difference in manual help to the baby's head. Acta Obstet Gynecol Scand 1998;77(10):974-977.
(22) Pirhonen J, Samuelsson E, Pirhonen T, Odeback A, Gissler M. Interventional program to reduce both the incidence of anal sphincter tears and rate of Caesarean sections. Eur J Obstet Gynecol Reprod Biol 2018;223:56-59.
(23) Samuelsson E, Ladfors L, Wennerholm UB, Gåreberg B, Nyberg K, Hagberg H. Anal sphincter tears: prospective study of obstetric risk factors. BJOG 2000;107(7):926-931.
(24) Tincello DG, Williams A, Fowler GE, Adams EJ, Richmond DH, Alfirevic Z. Differences in episiotomy technique between midwives and doctors. BJOG 2003;110(12):1041-1044.
(25) Eogan M, Daly L, O'Connell PR, O'Herlihy C. Does the angle of episiotomy affect the incidence of anal sphincter injury? BJOG 2006;113(2):190-194.
(26) Kalis V, Laine K, de Leeuw JW, Ismail KM, Tincello DG. Classification of episiotomy: towards a standardisation of terminology. BJOG 2012;119(5):522-526.
(27) Fodstad K, Laine K, Staff AC. Different episiotomy techniques, postpartum perineal pain, and blood loss: an observational study. Int Urogynecol J 2013;24(5):865-872.
(28) Stedenfeldt M, Pirhonen J, Blix E, Wilsgaard T, Vonen B, Øian P. Episiotomy characteristics and risks for obstetric anal sphincter injuries: a case-control study. BJOG 2012;119(6):724-730.
(29) Kalis V, Stepan J,Jr, Horak M, Roztocil A, Kralickova M, Rokyta Z. Definitions of mediolateral episiotomy in Europe. Int J Gynaecol Obstet 2008;100(2):188-189.
(30) Baghestan E, Irgens LM, Bordahl PE, Rasmussen S. Trends in risk factors for obstetric anal sphincter injuries in Norway. Obstet Gynecol 2010;116(1):25-34.
(31) Räisänen S, Vehviläinen-Julkunen K, Gissler M, Heinonen S. High episiotomy rate protects from obstetric anal sphincter ruptures: a birth register-study on delivery intervention policies in Finland. Scand J Public Health 2011;39(5):457-463.
(32) Räisänen S, Vehviläinen-Julkunen K, Cartwright R, Gissler M, Heinonen S. Vacuum-assisted deliveries and the risk of obstetric anal sphincter injuries-a retrospective register-based study in Finland. BJOG 2012;119(11):1370-8.
(33) de Leeuw JW, de Wit C, Kuijken JP, Bruinse HW. Mediolateral episiotomy reduces the risk for anal sphincter injury during operative vaginal delivery. BJOG 2008;115(1):104-108.
(34) Räisänen S, Vehviläinen-Julkunen K, Gissler M, Heinonen S. Up to seven-fold inter-hospital differences in obstetric anal sphincter injury rates- A birth register-based study in Finland. BMC Res Notes 2010;3(1):345.
(35) Stedenfeldt M, Øian P, Gissler M, Blix E, Pirhonen J. Risk factors for obstetric anal sphincter injury after a successful multicentre interventional programme. BJOG 2014;121(1):83-91.
(36) de Leeuw JW, Struijk PC, Vierhout ME, Wallenburg HC. Risk factors for third degree perineal ruptures during delivery. BJOG 2001;108(4):383-387.
(37) Räisänen S, Vehviläinen-Julkunen K, Cartwright R, Gissler M, Heinonen S. A prior cesarean section and incidence of obstetric anal sphincter injury. Int Urogynecol J 2012.
(38) Baghestan E, Irgens LM, Bordahl PE, Rasmussen S. Risk of recurrence and subsequent delivery after obstetric anal sphincter injuries. BJOG 2012;119(1):62-69.
(39) Spydslaug A, Trogstad LI, Skrondal A, Eskild A. Recurrent risk of anal sphincter laceration among women with vaginal deliveries. Obstet Gynecol 2005;105(2):307-313.
(40) Ismail K.M. editor. Perineal trauma at childbirth. 1st ed. Switzerland: Springer International Publishing; 2016.
(41) Andrews V, Sultan AH, Thakar R, Jones PW. Occult anal sphincter injuries--myth or reality? BJOG 2006;113(2):195-200.
(42) Nichols CM, Nam M, Ramakrishnan V, Lamb EH, Currie N. Anal sphincter defects and bowel symptoms in women with and without recognized anal sphincter trauma. Am J Obstet Gynecol 2006;194(5):1450-1454.
(43) Rygh AB, Korner H. The overlap technique versus end-to-end approximation technique for primary repair of obstetric anal sphincter rupture: a randomized controlled study. Acta Obstet Gynecol Scand 2010;89(10):1256-1262.
(44) Fernando RJ, Sultan AH, Kettle C, Thakar R. Methods of repair for obstetric anal sphincter injury. Cochrane Database Syst Rev 2013;(12):CD002866. doi(12):CD002866.
(45) Norderval S, Røssaak K, Markskog A, Vonen B. Incontinence after primary repair of obstetric anal sphincter tears is related to relative length of reconstructed external sphincter: a case-control study. Ultrasound Obstet Gynecol 2012;40(2):207-214.
(46) Starck M, Bohe M, Valentin L. The extent of endosonographic anal sphincter defects after primary repair of obstetric sphincter tears increases over time and is related to anal incontinence. Ultrasound Obstet Gynecol 2006;27(2):188-197.
(47) Norderval S, Øian P, Revhaug A, Vonen B. Anal incontinence after obstetric sphincter tears: outcome of anatomic primary repairs. Dis Colon Rectum 2005;48(5):1055-1061.
(48) Norderval S, Dehli T, Vonen B. Three-dimensional endoanal ultrasonography: intraobserver and interobserver agreement using scoring systems for classification of anal sphincter defects. Ultrasound Obstet Gynecol 2009;33(3):337-343.
(49) Olsen IP, Wilsgaard T, Kiserud T. Transvaginal three-dimensional ultrasound: a method of studying anal anatomy and function. Ultrasound Obstet Gynecol 2011;37(3):353-360.
(50) Majida M, Braekken IH, Umek W, Bo K, Saltyte Benth J, Ellstrom Engh M. Interobserver repeatability of three- and four-dimensional transperineal ultrasound assessment of pelvic floor muscle anatomy and function. Ultrasound Obstet Gynecol 2009;33(5):567-573.
(51) Webb SS, Yates D, Manresa M, Parsons M, MacArthur C, Ismail KM. Impact of subsequent birth and delivery mode for women with previous OASIS: systematic review and meta-analysis. Int Urogynecol J 2017;28(4):507-514.
(52) Scheer I, Thakar R, Sultan AH. Mode of delivery after previous obstetric anal sphincter injuries (OASIS)--a reappraisal? Int Urogynecol J Pelvic Floor Dysfunct 2009;20(9):1095-1101.